Dr. Bauer Béla Ph.D. gyermekgyógyász főorvos, 50 éves tapasztalatával, számos gyermekbetegség tüneteivel és kezelésével ismerteti meg a blog.bauerbela.ro kismamablog látogatóit. "Nagyon hasznos tanácsokat olvashattunk ismét. Minden szülőnek ajánlom figyelmébe." K.L.
Keresés: gyermekek orvosi cikkekben - Children medical articles: Search box
2018. május 30., szerda
Veleszületett herpeszvírus [herpes simplex] fertőzés
MÁJ ÉS EPEBETEGSÉGEK GYERMEKKORBAN
2
Máj és epebetegségek tünetei
Sárgaság- direkt hiperbilirubinemia Acholiás széklet Sötét vizelet –fokozott ubg ürítés Fogyás, gyengeség Viszketés Hepato(spleno)megalia /?/ Vérzékenység,hematemezis Ascites
Sárgaság- direkt hiperbilirubinemia Acholiás széklet Sötét vizelet –fokozott ubg ürítés Fogyás, gyengeség Viszketés Hepato(spleno)megalia /?/ Vérzékenység,hematemezis Ascites
4
Gyermekkori májbetegségek okai
a) Infekciók: vírusok, baktériumok, paraziták, egyéb infekciók b) Immunbetegségek c) Toxikus ártalmak d) Térfoglaló folyamatok e) Anyagcsere betegségek: szénhidrát, aminosav, zsírsav oxidációs f) Epesav szintézis és kiválasztási zavarok, epeút eltérések g) Peroxisomális betegségek h) Lisosomális betegségek i) Réz anyagcsere zavar j) Egyéb szisztémás betegségek
a) Infekciók: vírusok, baktériumok, paraziták, egyéb infekciók b) Immunbetegségek c) Toxikus ártalmak d) Térfoglaló folyamatok e) Anyagcsere betegségek: szénhidrát, aminosav, zsírsav oxidációs f) Epesav szintézis és kiválasztási zavarok, epeút eltérések g) Peroxisomális betegségek h) Lisosomális betegségek i) Réz anyagcsere zavar j) Egyéb szisztémás betegségek
5
Májbetegséghez vezető egyéb kórállapotok gyermekkorban
Alfa 1 antitripsin hiány Cystas fibrosis Coeliakia Acut és krónikus kardiális elégtelenség Szepszis Juvenilis rheumatoid arthritis Budd-Chiari szindróma Leukemia, Hodkin kór, histiocytosis Malnutricio, totalis parenterális táplálás, nem-alkoholos zsírmás (NASH) Endokrinokok: hypo-pituiterizmus,- tiroidizmis ,diabetes mellitus Cisztás betegségek, policisztás vese-máj Amiloidosis, sarcoidosis
Alfa 1 antitripsin hiány Cystas fibrosis Coeliakia Acut és krónikus kardiális elégtelenség Szepszis Juvenilis rheumatoid arthritis Budd-Chiari szindróma Leukemia, Hodkin kór, histiocytosis Malnutricio, totalis parenterális táplálás, nem-alkoholos zsírmás (NASH) Endokrinokok: hypo-pituiterizmus,- tiroidizmis ,diabetes mellitus Cisztás betegségek, policisztás vese-máj Amiloidosis, sarcoidosis
Hepatitis A,B,C,D, E, G Citomegalia vírus /CMV/: Herpes család, DNS vírus, a)
15 éves korra a populáció 20%-a, 30 éves korra 60%-a átesett,
asypmptotikus (immunsupressio reaktiválhatja, akkor tünetet okoz) b) tünetekkel járó forma: láz, nyirokcsomó duzzanat, splenomegalia, elesettség, SGPT, SGOTT < 200U/l c) ritkán: masszív májsejt és epevezetéksejt necrosis Epstein-Bar vírus /EB/: a) Herpes család, DNS vírus (B sejtbe inkorporálódik) elsődleges fertőzés asymptotikus felnőtt populáció 80%-a b) tünetekkel járó forma lsd CMV, 5-10% icterus, c) 1 : 3000 fulminans hepatitis+csontvelő elégtelenség d) X-hez kötött limfoproliferatív szindróma (lsd. immunbetegségek)
7
Májbetegséget okozó bakteriális és egyéb infekciók
Sta. Aureus, E. coli, Pseudomonas, Klebsiella fertőzés: a) szisztémás véráramon, pl. gyermekkori májtályog : Sta. aureus b) gastrointestinális úton véna portén keresztül: Gram negatívok Salmonella infekció ~ 52% hepatomegaliát és transaminase ~ 25% splenomegaliát okoz Brucellosis: Hepatikus tünet kb. 1/3-ban. Inkább osteomyelitis, meningitis,endocarditis, pneumonitis) Leptospirosis: 2. fázisban hepatitis icterussal Lyme: ritkán hepatitises tünetek Parazták: malaria, amoebiasis, ascariais, echinococcosis, Gombák: candidiasis, histoplasmosis
Sta. Aureus, E. coli, Pseudomonas, Klebsiella fertőzés: a) szisztémás véráramon, pl. gyermekkori májtályog : Sta. aureus b) gastrointestinális úton véna portén keresztül: Gram negatívok Salmonella infekció ~ 52% hepatomegaliát és transaminase ~ 25% splenomegaliát okoz Brucellosis: Hepatikus tünet kb. 1/3-ban. Inkább osteomyelitis, meningitis,endocarditis, pneumonitis) Leptospirosis: 2. fázisban hepatitis icterussal Lyme: ritkán hepatitises tünetek Parazták: malaria, amoebiasis, ascariais, echinococcosis, Gombák: candidiasis, histoplasmosis
8
Immunbetegségek májbetegségekre is jellemző tünetekkel
HIV Primer immunhiányos állapotok 1) krónikus granulomatosis, CGD 2) Schwachmann szindróma 3) kombinált immundeficiencia 4) X-hez kötött lymphoproliferatív betegség (EBV vírus infekció után excessív B sejt proliferáció-MOF, illetve non-Hodkin lymphoma) Autoimmun hepatitis (AIH) Autoimmun sclerotizaló cholangitis (PSC)
HIV Primer immunhiányos állapotok 1) krónikus granulomatosis, CGD 2) Schwachmann szindróma 3) kombinált immundeficiencia 4) X-hez kötött lymphoproliferatív betegség (EBV vírus infekció után excessív B sejt proliferáció-MOF, illetve non-Hodkin lymphoma) Autoimmun hepatitis (AIH) Autoimmun sclerotizaló cholangitis (PSC)
9
Autoimmun hepatitis ( AIH) gyermekkorban
Klinikai megjelenés: acut viralis hepatitis forma, larvált forma, portalis hypertensió CD8 pos lymphocyta alacsony, CD4 magas HCV polyprotein és CYP2DA hasonlóság
Klinikai megjelenés: acut viralis hepatitis forma, larvált forma, portalis hypertensió CD8 pos lymphocyta alacsony, CD4 magas HCV polyprotein és CYP2DA hasonlóság
10
AIH gyermekkorban Target: simaizom actin SM és ANA pozitív
2. Target: cytochrom P4502D6 (Cyp2DA) ALKM1 pozitív (Anti Liver-Kidney Microsomalis1 típus) - 75%-os leány dominancia - ALKM1 korábbi (7,5-10,5 év) megjelenés
2. Target: cytochrom P4502D6 (Cyp2DA) ALKM1 pozitív (Anti Liver-Kidney Microsomalis1 típus) - 75%-os leány dominancia - ALKM1 korábbi (7,5-10,5 év) megjelenés
11
Jellemző lehet az extra-
és az intrahepa-ticus epejáratok elváltozásai: Kaliberingadozások, kitüremkedések és stenosisok váltakozva
és az intrahepa-ticus epejáratok elváltozásai: Kaliberingadozások, kitüremkedések és stenosisok váltakozva
12
Toxikus májkárosodás gyermekkorban
Gyógyszerek: a) acetaminophen, aspirin b) antiepileptikumok: phenytoin,carbamazepin, phenobarbital, valproátsav, c) sulfonamidok, erythromycin d) tumorellenes szerek L- asparaginase, MTX, cyclosporin Herbáriák: jin-bu huan, ma huang Exstasy Contraceptivumok Nagy adag A vitamin!! Non steroid gyulladásgátlók Gombamérgezés
Gyógyszerek: a) acetaminophen, aspirin b) antiepileptikumok: phenytoin,carbamazepin, phenobarbital, valproátsav, c) sulfonamidok, erythromycin d) tumorellenes szerek L- asparaginase, MTX, cyclosporin Herbáriák: jin-bu huan, ma huang Exstasy Contraceptivumok Nagy adag A vitamin!! Non steroid gyulladásgátlók Gombamérgezés
13
Májbetegség tüneteivel jelentkező gyakoribb szénhidrát anyagcsere-zavarok
Glikogén tárolási betegségek: Gierke kór: csecsemőkori hepatomegalia, növekedés elmaradás hipoglikemia, laktát acidózis,TG, húgysav nő, mikroalbuminuriától proteinuriáig, vérzések Forbes vagy Cori betegség (GSD III): korai kisdedkorban tünet Gierke-hez hasonló, NINCS laktát acidózis, vese szövődmény, VAN progresszív miopatia, szívelégtelenség, CK, 15% csak májban: III. b fibrosis, adenoma, cc. csak ha chirrosis is van 3. Öröklődő fruktóz intolerancia: klinikai és labortünetek hasonlóak, de csak fruktóz és sukróz bevitel esetén Galaktos anyagcsere zavara: a) galaktokináz hiány-cataracta, b) galaktozemia akut és krónikus forma, gyakori E. Coli sepsis, mentális retardáció, ovárium diszfunkció
Glikogén tárolási betegségek: Gierke kór: csecsemőkori hepatomegalia, növekedés elmaradás hipoglikemia, laktát acidózis,TG, húgysav nő, mikroalbuminuriától proteinuriáig, vérzések Forbes vagy Cori betegség (GSD III): korai kisdedkorban tünet Gierke-hez hasonló, NINCS laktát acidózis, vese szövődmény, VAN progresszív miopatia, szívelégtelenség, CK, 15% csak májban: III. b fibrosis, adenoma, cc. csak ha chirrosis is van 3. Öröklődő fruktóz intolerancia: klinikai és labortünetek hasonlóak, de csak fruktóz és sukróz bevitel esetén Galaktos anyagcsere zavara: a) galaktokináz hiány-cataracta, b) galaktozemia akut és krónikus forma, gyakori E. Coli sepsis, mentális retardáció, ovárium diszfunkció
14
Májbetegség tüneteivel jelentkező leggyakoribb aminosav anyagcsere-zavarok
Tirozinemia I. Richner – Hanhart szindróma Jávorfaszörp betegség
Tirozinemia I. Richner – Hanhart szindróma Jávorfaszörp betegség
16
Máj-elégtelenség tüneteivel járó gyakoribb zsírsav anyagcsere- zavarok
Mitokondriális zsírsav oxidáció a szív és a máj energiaforrásának 80%-a, és a keton testek szintézisének alapja Zavarának fő klinikai megjelenése: fokozott energiaigény esetén máj, szívizom, vese és agy elégtelenség tünetei
Mitokondriális zsírsav oxidáció a szív és a máj energiaforrásának 80%-a, és a keton testek szintézisének alapja Zavarának fő klinikai megjelenése: fokozott energiaigény esetén máj, szívizom, vese és agy elégtelenség tünetei
17
Peroxisomális betegségek
Zellweger szindróma Refsum betegség Neonatalis adrenoleukodystrophia Lisosomális betegségek Wolman betegség Kolesterin –eszter tárolási betegség
Zellweger szindróma Refsum betegség Neonatalis adrenoleukodystrophia Lisosomális betegségek Wolman betegség Kolesterin –eszter tárolási betegség
18
Epe betegségei gyermekkorban
- epesav anyagcsere-zavar - intrahepatikus epeutak betegségei - epehólyag betegségei
- epesav anyagcsere-zavar - intrahepatikus epeutak betegségei - epehólyag betegségei
19
Epesav anyagcsere-zavar
A kolsav és kenodioxikolsav taurinhoz és glicinhez kötődve választódik ki Feladata: a koleszterin-kiválasztás, detoxikáció, zsírok emulgálása Anyagcsere-zavar formái: a) elsődleges epesav-szintézis zavar - progresszív kolesztazis b) másodlagos zavar, a kiválasztás zavara (Byler kór), anion transport zavara (Dubin-Johnson kór).
A kolsav és kenodioxikolsav taurinhoz és glicinhez kötődve választódik ki Feladata: a koleszterin-kiválasztás, detoxikáció, zsírok emulgálása Anyagcsere-zavar formái: a) elsődleges epesav-szintézis zavar - progresszív kolesztazis b) másodlagos zavar, a kiválasztás zavara (Byler kór), anion transport zavara (Dubin-Johnson kór).
20
Az intrahepatikus epeutak betegségei gyermekkorban
Vese-máj AD policisztás betegsége: 10-22 %-ban intracaraniális aneurysma, máj lesió nem súlyos Vese máj AR policisztás betegsége: májműködés zavara serdülő korra Epeút hypoplasia: epeút / portális tractus < 0,6 Epeút hypoplasia extrahepatikus tünetekkel: Alagille szindróma kolestasis extrahepatikus tünet (arc, szívzörej, csigolyaeltérés embryotoxon
Vese-máj AD policisztás betegsége: 10-22 %-ban intracaraniális aneurysma, máj lesió nem súlyos Vese máj AR policisztás betegsége: májműködés zavara serdülő korra Epeút hypoplasia: epeút / portális tractus < 0,6 Epeút hypoplasia extrahepatikus tünetekkel: Alagille szindróma kolestasis extrahepatikus tünet (arc, szívzörej, csigolyaeltérés embryotoxon
22
Az epehólyag betegségei gyermekkorban
I. Epekövesség II. Az epehólyag nem köves megbetegedései: a) kolecisztitis (kő nélkül), b) akut epehólyag hidrops, c) epehólyag tumorok, d) epehólyag fejlődési rendellenesség
I. Epekövesség II. Az epehólyag nem köves megbetegedései: a) kolecisztitis (kő nélkül), b) akut epehólyag hidrops, c) epehólyag tumorok, d) epehólyag fejlődési rendellenesség
Veleszületett anyagcsere betegségek
Veleszületett anyagcsere betegségek
Veleszületett anyagcsere betegségek oka
Az anyagcsere, az élethez szükséges alapvető vegyületek (szénhidrátok, zsírok és fehérjék) bontásából, felhasználásából és a szervezetbe történő beépítéséből áll. Az anyagcsere vegyi szinten, egy folyamatos átalakulási sorozat, mozgás.Az anyagcsere során az egymást követő vegyi folyamatok mindegyikét egy-egy fajlagos fehérje szabályozza melynek a neve enzim.
A szervezetben játszódó anyagcsere folyamatok során köztes anyagok képződnek (intermedier anyagok), melyeknek sokszor csak átmeneti szerepük van, és ha elvégezték a szerepüket, további átalakulás után a feleslegek kiürülnek a szervezetből.
A babák gondozása
A nagy mennyiségben felszaporodott anyagok az egészségre károsak, illetve az anyagcsere folyamat sérülése miatt az egészséges életműködéshez szükséges anyagok képződése nem történik meg.
Az enzimek termelődése genetikailag meghatározott, azok képződését gének szabályozzák. Ha az enzimképződést szabályozó génekben mutáció lép fel, az anyagcsere folyamatban résztvevő enzim hibásan vagy egyáltalán nem alakul ki, így létrejön a kémiai folyamat gátlása ami az anyagcsere betegséghez vezet.
Ezeknek az anyagcsere betegségeknek az orvosi neve enzimopátia (enzymopathia).
A veleszületett anyagcsere betegségek megismerése Garraod angol orvos nevéhez kötődik, ő volt az aki 1909-ben az első megfigyeléseit közzé tette, és az orvosi gyakorlatba bevezette ezt a fogalmat.#1 Dr.BauerBela
Az akkori lehetőségeket használva mindössze a megfigyelései és családvizsgálatok alapján vonta le a máig is érvényes következtetéseit. Garraod négy anyagcsere betegségben figyelt meg közös vonásokat, felismerte hogy bár született gyermekek egy része látszólag egészséges, ám ha keresik, már az első életnapokban felismerhetők egyes rendellenességek jelei. Emellett megfigyelte, hogy a vizsgált betegségekben családi halmozódás figyelhető meg, ha a szülők között vérrokonsági kapcsolat áll fenn.
Megfigyelései alapozták meg a további kutatást, ami a vizsgálómódszerek és az orvostudomány fejlődésével lehetővé tette a veleszületett anyagcsere betegségek felismerését.
Ma már sok száz enzimopathia ismert.
Mikor kell anyagcsere betegségre gondolni?
Mikor kell anyagcsere betegségre gondolni?
A gyakori közhiedelemmel ellentétben az anyagcsere betegségekkel foglalkozó orvosok nem a testünk által előállított testnedvek képződésének folyamatával, az emésztéssel és ennek problémáival dolgoznak.
Az anyagcsere tudománya, vagy latin nevén metabolizmus, a szervezetet felépítő molekulák körforgásával foglalkozik.Anyagcsere betegségeknek nevezzük azokat az eltéréseket, melyek a molekulák felépítő, transzport, vagy lebontó folyamatiban keletkező károsodások okoznak.
Ezeket a folyamatokat talán egy gyár gyártósorához lehetne legjobban hasonlítani. A futószalag elejére kerülő nyersanyagból, a futószalag mellett dolgozó emberek apró módosításain keresztül, illetve további anyagok hozzátétele után jön létre a kész termék. Minden egyes ember, aki részt vesz a folyamatban csak pontosan egy és ugyanazon mozzanatért felelős. A szervezetben ezek az emberek egy-egy enzimet jelképeznek. Bármelyik ember valamilyen betegség miatt kiesik a munkából, akkor nem jön létre a késztermék, viszont gyártósor folyamatos működése miatt a félkész állapotú, köztesanyag felhalmozódik. Ugyanez az elgondolás érvényes a szállító illetve a lebontó folyamatokra is.
Az anyagcsere betegségeket funkcionális szempontból négy nagy csoportra oszthatjuk:
1. A felszaporodó köztes anyagcsere termékek, magukban toxikusak, így közvetlenül károsítják a környezetüket, illetve szisztémasan az egész szervezetet.2. A felszaporodó köztes anyagcsere termékek magukban nem károsak, de egy bizonyos idő után az egyre nagyobb mennyiséget a sejtek nem tudják tovább raktározni, ezért szétesve funkciójukat vesztik. Ahogy különböző szerveken belül egyre több sejt esik szét az a szerv károsodásához vezet. A folyamatos sejtszétesés következtében a szervkárosodás egyre progresszívebbé válik. A betegség egyre súlyosabb tüneteket produkál.
3. Ebbe a csoportba azok a betegségek tartoznak, melyek súlyos energia hiányos állapotot okoznak. Az energia hiány oka, hogy az energia termelésben érintett molekulák (cukrok, glikogén, zsírok) anyagcsere útvonalai sérülnek.
4. Ide soroljuk minden egyéb folyamatot mely kialakíthatja az anyagcsere betegséget.
Az anyagcsere betegséggel foglalkozó szakemberek azért szeretik ezt a felosztást, mert a nehézkes diagnózis felállításban ez a típusú elkülönítés sok segítséget nyújthat. A fent említett csoportok további jellemzője, hogy különböző korosztályokban jelentkeznek, például az első csoport betegségei már újszülött korban súlyos tüneteket adnak, míg a második csoportba tartozó betegségek első specifikus eltérései fél éves kor után észlelhetőek először.
Most nézzük meg, hogy melyek is azok a tünetek, melyek alapján érdemes anyagcsere betegségre gondolni.
Az első csoport betegségei általában a születés környékén, de legkésőbb egy hónapos kórban, semmilyen más okkal nem magyarázható, súlyos, többnyire idegrendszeri tüneteket adnak. Ezek közül a leggyakoribb a születést követő epilepsziás tevékenység, de ide tartoznak az alapvető veleszületett mozgásminták, reflexek hiányai is. Idegrendszer károsodásának további jele lehet a nyelési elégtelenség és ebből következő táplálási képtelenség, illetve a gyakori félrenyelések. Szintén anyagcsere betegségre jellemző idegrendszeri tünet lehet a születéskor észlelt figyelem- és éberségi zavarok, illetve a különböző érzékszervek hibás működésének központi idegrendszeri okai, mint például a látás-, vagy hallásvesztés.A második csoport betegségeinek legjellemzőbb tünetei a féléves kórtól észlelhető fejlődés stagnálás, elmaradás vagy visszafejlődés (az addig megtanult képességek és készségek elvesztése). Ezekre legjobb példa, hogy a gyermek nem tud akkor és úgy átfordulni, mint az a korának megfelelő lenne. Emellett ennek a csoportnak szintén tipikus jele lehet a máj, vagy a lép megnagyobbodása.
A harmadik csoport jellegzetes tünetei általában az első banális csecsemőkori megbetegedésekhez kapcsolhatóak. Ezek a betegségek általában vírus fertőzés okozta eltérések, melyek egészséges gyermekekben két-három nap alatt minden komolyabb beavatkozás nélkül spontán meggyógyulnának. Evvel szemben a harmadik csoportba tartozó betegek a fertőzéshez kapcsolódó étvágytalanság következtében az egészséges gyermekekhez képest sokkal súlyosabb energiahiányos állapotba kerülnek. Ez az állapot egy nagyon komoly kiszáradás tüneteit produkálja és hamar életet veszélyeztető állapothoz vezet.
Az anyagcsere betegségeknek csoportoktól függetlenül lehet néhány általános tünete is, ilyenek lehetnek a gyermek státuszában észlelhető minor anomáliák. Ezek olyan szemmel látható apró fizikális eltérések melyek magukban nem keltenének aggodalmat, de egyszerre sok anomália jelentkezése már lehet anyagcsere betegség első jele. Ilyen tünetek lehetnek például a mélyen ülő fül, a lapos orrgyök, a gótikus szájpad, az összenőtt második és harmadik lábujj stb.
Az anyagcsere betegségek leggyakrabban örökletesek.
Az enzimek hibáiért genetikai megbetegedések felelősek. Az örökletes hibákat a dns-ünk hordozza magában. A betegségek nagy többsége recesszív öröklődés menetet mutat, ami azt jelenti, hogy mind a két szülő hordozóként a hibás gén adja tovább gyermekének, akinél így manifesztálódik a megbetegedés. A másik lehetőség, hogy a megtermékenyült petesejetben friss (de novo) mutáció jön létre, ilyenkor a szülők nem betegek és nem is hordozók. A genetikai vizsgálatok ezért a szülőknél is elengedhetetlenek, mert így lehet eldönteni, hogy esetleg a következő utód esetén felmerül a lehetőség a betegség ismétlődésére. Az anyagcsere betegségek felismerése, követése, terápiája speciális, genetikához értő szakorvos feladata.Ha a fentiekben felsorolt tünetek valamelyikét észleljük gyermekünkön, akkor érdemes a háziorvossal egyeztetve, véleményét kikérve további vizsgálatokat végeztetni.
Sajnos napjainkban még a betegségekkel kapcsolatos ismeretanyagunk elég szegényes, illetve Magyarországon nagyon kevesen foglalkoznak ezekkel a típusú betegségekkel, így anyagcsere betegség kivizsgálása csak nagyon kevés helyen elérhető. Egy-egy diagnózis felállítása akár éveket is várathat magára.A kivizsgálás menete:
Az anyagcsere betegség gyanúja esetén anyagcserére specializálódott szakorvos vizsgálja meg a gyermeket. Amennyiben a fizikális vizsgálat során, esetleg a külső jegyek alapján felmerül már valamilyen betegség lehetősége, akkor annak megfelelően történik a további kivizsgálás. Azonban a betegségek indulásakor észlelhető hasonló tünetek miatt az azonnali felismerés nagyon ritka, ezért az első vizsgálatot képalkotó vizsgálatok (röntgenek, ultrahang, CT, MR) sora követi, majd egy általános laborvizsgálattal a nagyobb élettani eltéréseket lehet detektálni. Speciális szakorvosok a különböző szervi eltéréseket vizsgálják meg (szemész, ortopéd orvos, neurológus, kardiológus, fül-orr-gégész). A vizsgálati eredményeket összegezve az anyagcsere specialista eldönti, hogy mely anyagcsere betegség csoportok jönnek szóba és a továbbiakban ennek megfelelő genetikai vizsgálatokat végez. A genetikai vizsgálatok általában további vérvizsgálatokból állnak. A speciális vizsgálatok elkészítése hosszadalmas, sokszor hónapokat is igénybe vehet egy-egy eredmény megszületése. A diagnózis a vizsgálatok eredményei alapján állítható fel.Sajnos a legtöbb anyagcsere betegség nem gyógyítható, de sok közülük speciális ellátás mellett jól karban tartható.
A toxikus anyagcsere termékes és energiahiányos állapottal járó betegségek súlyos következményeit egyedi diétával általában el lehet kerülni. Néhány tárolási betegségben lehetőség van enzimpotló kezelésre, ilyenkor heti egy alkalommal az enzimet intravénás formában infúzióként kell adagolni. Néhány anyagcsere betegség gyógyítható őssejt beültetéssel is.A betegségek gyógyításában a legfontosabb a mihamarabbi diagnózis. A tünetek első észlelője a szülő, így a betegségek észrevételében ők játszák a legfontosabb szerepet. Második vonalban a háziorvos felelőssége, hogy a szülők panaszait értelmezve és megszűrve időben gondoljon anyagcsere betegségre és további kivizsgálás céljából a megfelelő helyre irányítsa. Harmadikként a speciális szakorvos felelőssége, hogy minél nagyobb tudással és kapcsolati hálóval rendelkezzen, egy-egy ritka betegséget minél hamarabb diagnosztizáljon. További felelőssége abban rejlik, hogy felismerje, hogy a ritka betegségek ellátása nem ér véget a diagnózis felállításánál, hanem a további ellátásról és legújabb ismeretek alapján történő kezelésről is neki kell gondoskodnia. #1 Dr.BauerBela
2018. május 29., kedd
Viszket, hámlik, büdös? Ezért lesz gombás a lábad!
Viszket, hámlik, büdös? Ezért lesz gombás a lábad!
Ez a cikk 1 éve frissült utoljára. A benne szereplő információk a megjelenés idején pontosak voltak, de mára elavultak lehetnek.
A meleg idő és az izzadás gyakoribbá teszi az atlétaláb néven ismert
bőrtünetek megjelenését. Ez tulajdonképpen gombás fertőzés a lábon. Dr.
Vincze Ildikó szerint megfelelő kezeléssel megszabadulhatunk a kínos
tünetektől.
Nem csak a lábat érinthetiAz atlétaláb tüneteit többfajta patogén gomba okozhatja, az uszoda, a közös zuhanyzók, a zárt cipő tartós viselete elősegíti a fertőzés kialakulását. Bizonyos betegségek, mint cukorbetegség, keringési rendellenesség, egyes gyógyszerek tartós szedése hajlamosítanak a fertőzésre. A meleg, nedves, sötét környezet nemcsak a lábon, hanem a testhajlatokban is gombás bőrbetegség kialakulásához vezethet.

Az atlétaláb tünetei eltérőek lehetnek, enyhe esetben a lábujjak között hámlás, berepedés, esetleg nedvedzés tűnik fel, főleg a két utolsó lábujj között. Kiterjedtebb tüneteknél bőrpír, hámlás jelentkezik a talpon, talpélen, hólyagcsák, nedvedzés is előfordulhat, ekkor már irritáció is társulhat a gombás bőrtünetekhez. A tünetek a lábfejre is kiterjedhetnek. A bőrelváltozásokat általában viszketés, égő érzés, berepedések esetén fájdalom kíséri.
A gombásodás kezelése fontos, mert a berepedések egyéb kórokozók behatolását elősegítik a bőrbe -, illetve a bőr alatti szövetekbe, így súlyos másodlagos fertőzések is kialakulhatnak. A megfelelően kiválasztott és elegendő ideig végzett kezelés fontos a teljes gyógyulás eléréséhez. Lényeges a hajlamosító tényezők megszüntetése és a visszafertőződés megelőzése.
Mi okozhat lábgombásodást, mire figyeljünk?
- Szűk, vastag, gumitalpú cipő
A túl szűk cipők összenyomják a lábujjakat, így ideális táptalajt nyújtanak a gombáknak a szaporodásra. A műanyag cipők pedig azzal növelik a kockázatot, hogy melegen és nedvesen tartják a lábat, sokkal inkább, mint a bőr- és a vászoncipők. A cipő tehát legyen jól szellőző, nyáron pedig lehetőleg viseljünk szandált.
- Vastag, műszálas zokni
A nem megfelelően nedvszívó zokni jelentősen növeli az atlétaláb kialakulásának kockázatát. Az orvos által ajánlott hintőporok segíthetnek szárazon tartani a lábat.
- Sportolás után is viselt sportcipő
Ha a sportolás végeztével nem cseréljük le az átizzadt sportcipőt, azzal többszörösére növeljük a rizikót.
- Közös használati tárgyak
Kerüljük más cipőjének, papucsának viselését, zuhanytálcák, kádkilépők fertőtlenítésére figyeljünk, szállodai szobák padlózatán se mászkáljunk mezítláb.
- Medence, közös zuhanyzó
Az olyan helyszíneken, amelyek vizesek, párásak, valamint sok ember használja őket, könnyen terjed a fertőzés, különösen legyengült immunrendszerű személyek közt.
Mit tehet az orvos?
"A diagnózis az esetek nagy részében egyszerű a klinikai kép alapján. Ugyanakkor azt is ki kell derítenünk, fennáll-e esetleg más betegség is, például pszoriázis vagy ekcéma. Előfordulhat, hogy mintát veszünk az érintett területről, és a tenyésztés eredménye alapján célzottan, szájon át szedhető gombaellenes szert rendelünk el. Ha mégsem ez a fertőzés áll a háttérben, további vizsgálatok dönthetik el, mi okozza a panaszokat" – ismerteti dr. Vincze Ildikó bőrgyógyász. "Enyhébb esetekben elégséges lehet akár a megfelelő, recept nélkül kapható szer is, ám ha komolyabb fertőzésről van szó, szükség lehet külsődleges és gyógyszeres kezelésre is a teljes gyógyuláshoz." #1 Dr.BauerBela
2018. május 28., hétfő
Lázgörcs gyermekkorban
Lázgörcs gyermekkorban
A lázgörcs csecsemő- és kisgyermekkorban általában fertőzés
miatt kialakuló lázas állapot következménye. A szülő számára ez nagyon
aggasztó, ijesztő élmény lehet, még ha csak néhány percig is tart maga a görcstevékenység,
a szerető szülő ezt egy örökkévalóságnak érzékeli…
A
lázgörcs, lázas konvulzió a kisgyermeki agy jellemző válasza a "láz
kihívására", a lázra, mint ingerre. Óriási szerencse, hogy a lázgörcs
közel sem olyan veszélyes, mint amilyennek látszik! Általában nincsen (hosszú
távú) károsító hatása. A szülő annyit tehet, hogy lázgörcs közben igyekszik a
sérüléstől megóvni gyermekét, a görcs lezajlása után pedig biztosítja számára a
kellő pihenést, nyugalmat. A lázgörcs lezajlását követően ki kell hívni a
gyermekorvost, vizsgálja meg a kicsit.
Tünetek
A lázgörcs
tünetei az enyhe körkörös szemmozgástól a súlyos rázkódásig, rángásokig,
izomgörcsökig terjedhet.
Melyek még
a jellemző tünetek?
• 38°C feletti láz
• Tudatvesztés
• Karok és lábak mindkét oldali rángó mozgása
• Körkörös szemmozgások
• 38°C feletti láz
• Tudatvesztés
• Karok és lábak mindkét oldali rángó mozgása
• Körkörös szemmozgások
A görcs lehet egyszerű és összetett, komplex.
• Egyszerű lázgörcs: ez a gyakoribb eset, a görcs néhány másodperctől 15 percig terjedhet. 24 órán belül nem tér vissza, jellemzően tónusos-klónusos görccsel kezdődik (hasonlóan az epilepszia egyik típusához). Viszont a roham nem csak az egyik testfélre korlátozódik.
• Komplex lázgörcs: 15 percnél tovább tart, 24 órán belül megismétlődhet, és kolrátozódhat csak az egyik testfélre.
• A lázgörcs gyakran akkor jelentkezik, ha a kisgyermek láza hirtelen emelkedik, és lehet akár a betegség első jele is.
• Egyszerű lázgörcs: ez a gyakoribb eset, a görcs néhány másodperctől 15 percig terjedhet. 24 órán belül nem tér vissza, jellemzően tónusos-klónusos görccsel kezdődik (hasonlóan az epilepszia egyik típusához). Viszont a roham nem csak az egyik testfélre korlátozódik.
• Komplex lázgörcs: 15 percnél tovább tart, 24 órán belül megismétlődhet, és kolrátozódhat csak az egyik testfélre.
• A lázgörcs gyakran akkor jelentkezik, ha a kisgyermek láza hirtelen emelkedik, és lehet akár a betegség első jele is.
Mikor kell orvoshoz fordulni?
Az első
alkalommal, ha lázgörcs fordult elő, akkor is hívjunk orvost, ha a görcs csak
néhány másodpercig tartott. Az első alkalmat követően alapos vizsgálat
szükséges. Ha a lázgörcs 10 percnél tovább tart, mentőt kell hívni! Az alábbi
kísérőtünetek is fontosak:
• Hányás
• Nyakmerevség
• Légzési nehézség
• Extrém aluszékonyság
• Hányás
• Nyakmerevség
• Légzési nehézség
• Extrém aluszékonyság
A lázgörcs okai
• Vírus- vagy baktériumfertőzés
A gyermekkori lázgörcs hátterében általában leggyakrabban vírus- vagy baktérium-eredetű fertőzés áll. Tipikusnak számít ezek között a légúti fertőzés, vagy a rózsahimlő. Kevésbé gyakori, de igen súlyos lehet az agyat érintő bármely fertőzés, pl. az agyhártyagyulladás (meningitisz), vagy agyvelőgyulladás (enkefalitisz). E kettő egyébként láz nélkül is okozhat görcsös állapotot.
A gyermekkori lázgörcs hátterében általában leggyakrabban vírus- vagy baktérium-eredetű fertőzés áll. Tipikusnak számít ezek között a légúti fertőzés, vagy a rózsahimlő. Kevésbé gyakori, de igen súlyos lehet az agyat érintő bármely fertőzés, pl. az agyhártyagyulladás (meningitisz), vagy agyvelőgyulladás (enkefalitisz). E kettő egyébként láz nélkül is okozhat görcsös állapotot.
• Védőoltást követő görcsök
Egyes védőoltások után kialakulhat lázgörcs, pl. a di-per-te (diftéria, pertusszisz, tetanusz), vagy az MMR (kanyaró, mumpsz, rubeola) védőoltásokat követően. Enyhe láz, hőemelkedés a védőoltás beadása után jelentkezhet. A lázgörcs itt nem a védőoltás, hanem a láz miatt jön létre.
Egyes védőoltások után kialakulhat lázgörcs, pl. a di-per-te (diftéria, pertusszisz, tetanusz), vagy az MMR (kanyaró, mumpsz, rubeola) védőoltásokat követően. Enyhe láz, hőemelkedés a védőoltás beadása után jelentkezhet. A lázgörcs itt nem a védőoltás, hanem a láz miatt jön létre.
Kockázati tényezők
Csecsemő- és kisgyermekkor
A legtöbb lázgörcs 6 hónapos – 5 éves kor között fordul elő. 6 hónap alatt nem jellemző, 3 év felett pedig csökkenő számban észlelhető. A gyakorisága kb. 1:25, tehát 4% körüli érték.
Családi halmozódás
Egyes esetekben megfigyelhető a családokban a lázgörcs előfordulásának örökletes vonása. Bizonyos gének hordozhatják az ezzel kapcsolatos nagyobb fogékonyságot.
A legtöbb lázgörcs 6 hónapos – 5 éves kor között fordul elő. 6 hónap alatt nem jellemző, 3 év felett pedig csökkenő számban észlelhető. A gyakorisága kb. 1:25, tehát 4% körüli érték.
Családi halmozódás
Egyes esetekben megfigyelhető a családokban a lázgörcs előfordulásának örökletes vonása. Bizonyos gének hordozhatják az ezzel kapcsolatos nagyobb fogékonyságot.
Szövődmények
Bár a
lázgörcs látványa a szülőben igen mély nyomot hagy, a legtöbb lázgörcsös roham
szerencsére nem jár következményekkel. Az egyszerű lázgörcs nem okoz
agykárosodást, mentális visszamaradottságot, tanulási problémákat, és semmiféle
agyi zavarra sem utal.
A lázgörcs a későbbi epilepsziának sem előjele, itt ugyanis a görcsképződés az abnormális agyi elektromos aktivitás következménye. Az esély, hogy a lázgörcsöket produkáló gyermek epilepsziás legyen, nem több mint 1%.
A lázgörcs a későbbi epilepsziának sem előjele, itt ugyanis a görcsképződés az abnormális agyi elektromos aktivitás következménye. Az esély, hogy a lázgörcsöket produkáló gyermek epilepsziás legyen, nem több mint 1%.
Visszatérő lázgörcsök
A gyermekkori lázgörcs egyetlen fontosabb szövődménye, hogy a lázgörcs visszatérhet. Ez a jelenség a gyermekek mintegy 30%-ánál fordul elő.
A gyermekkori lázgörcs egyetlen fontosabb szövődménye, hogy a lázgörcs visszatérhet. Ez a jelenség a gyermekek mintegy 30%-ánál fordul elő.
A lázgörcs
kiújulása jellemzőbb, ha:
• Már alacsonyabb láz esetén is kialakult az első roham.
• A láz kialakulása után gyorsan fellépett a görcsös állapot.
• A gyermek gyakran lázas.
• Közvetlen hozzátartozó betegségtörténetében is volt/van lázgörcs.
• 15 hónapos kor alatt jelentkezett az első lázgörcs.
• Már alacsonyabb láz esetén is kialakult az első roham.
• A láz kialakulása után gyorsan fellépett a görcsös állapot.
• A gyermek gyakran lázas.
• Közvetlen hozzátartozó betegségtörténetében is volt/van lázgörcs.
• 15 hónapos kor alatt jelentkezett az első lázgörcs.
A lázgörcs diagnózisa
Lázgörcs
után az alábbi vizsgálatokat kell elvégezni a kisgyermeken: fizikális
vizsgálat, vérkép és vizelet. Ezek általában elegendőek a valószínűsíthető ok
feltárásához.
Ha az orvos központi idegrendszeri fertőzésre gyanakszik, végezhetnek lumbálpunkciót is (gerinccsapolás, ahol kis mennyiségű agy-gerincvelői folyadékot, likvort vesznek le vizsgálat céljából). A likvorból meghatározható, ha fennáll agyi, vagy gerincvelői fertőzés.
Komplex roham esetén célszerű lehet EEG-vizsgálat végzése is.
Ha az orvos központi idegrendszeri fertőzésre gyanakszik, végezhetnek lumbálpunkciót is (gerinccsapolás, ahol kis mennyiségű agy-gerincvelői folyadékot, likvort vesznek le vizsgálat céljából). A likvorból meghatározható, ha fennáll agyi, vagy gerincvelői fertőzés.
Komplex roham esetén célszerű lehet EEG-vizsgálat végzése is.
Kezelés, gyógyszerek
Görcsroham
idején nem szükséges a láz csökkentése. Ilyenkor ne próbáljunk gyógyszert adni,
mert fennállhat a fulladás veszélye! Hasonlóképpen ne próbálkozzunk
hűtőfürdővel sem. A legjobb, ha a görcs idején a kicsi a földön, vagy az ágyon
fekszik.
A legtöbb lázgörcs néhány percig tart. Ha a lázgörcs 10 percen túl is fennáll, vagy ismétlőd rohamok esetén azonnali orvosi segítséget, mentőt kell hívni.
A legtöbb lázgörcs néhány percig tart. Ha a lázgörcs 10 percen túl is fennáll, vagy ismétlőd rohamok esetén azonnali orvosi segítséget, mentőt kell hívni.
Súlyosabb esetek, epizódok
Ha a lázgörcs 15 percnél is tovább tart, az orvos rendelhet végbélen át, vagy injekcióban (vénásan) adott készítményeket a görcs megállítására.
Ha a görcs súlyos fertőzés következménye, vagy a fertőzés forrása nem meghatározható, a gyermeket további megfigyelésre kórházban tarthatják. Egyszerű lázgörcs esetén általában nem szükséges a kórházi tartózkodás.
Ha a lázgörcs 15 percnél is tovább tart, az orvos rendelhet végbélen át, vagy injekcióban (vénásan) adott készítményeket a görcs megállítására.
Ha a görcs súlyos fertőzés következménye, vagy a fertőzés forrása nem meghatározható, a gyermeket további megfigyelésre kórházban tarthatják. Egyszerű lázgörcs esetén általában nem szükséges a kórházi tartózkodás.
Amit otthon a szülő is megtehet
Lázgörcs kialakulása esetén maradjunk nyugodtak, és próbáljunk az alábbiak szerint cselekedni:
Lázgörcs kialakulása esetén maradjunk nyugodtak, és próbáljunk az alábbiak szerint cselekedni:
•
Fordítsuk a kicsit az egyik oldalára, vigyázzunk, hogy le ne eshessen az
ágyról.
• Maradjunk a közelben, próbáljuk megnyugtatni.
• Távolítsunk el minden éles, kemény tárgyat a közeléből.
• Vegyük le róla a szoros, akadályozó ruházatot.
• A görcs közben ne akadályozzuk, ne igyekezzünk őt lefogni!
• A kicsi szájába semmit se tegyünk bele roham közben!
• Maradjunk a közelben, próbáljuk megnyugtatni.
• Távolítsunk el minden éles, kemény tárgyat a közeléből.
• Vegyük le róla a szoros, akadályozó ruházatot.
• A görcs közben ne akadályozzuk, ne igyekezzünk őt lefogni!
• A kicsi szájába semmit se tegyünk bele roham közben!
Figyelni
kell az órát, mennyi ideig tart a roham, figyelni kell a roham természetét,
melyik testtájon kezdődött, merre terjedt stb. Ez segítheti később az orvos
munkáját, a diagnózist.
Számos kisgyermek nem sokkal a lázgörcs után ismét vidáman játszik és szaladgál. Ha nyugodtak maradunk, mindent alaposan megfigyelünk, és időben hívjuk az orvost, ezzel mindent megtettünk amit megtehettünk kisgyermekünk érdekében.
#1 Dr.BauerBela
Számos kisgyermek nem sokkal a lázgörcs után ismét vidáman játszik és szaladgál. Ha nyugodtak maradunk, mindent alaposan megfigyelünk, és időben hívjuk az orvost, ezzel mindent megtettünk amit megtehettünk kisgyermekünk érdekében.
2018. május 27., vasárnap
CISZTÁS FIBRÓZIS
Cisztás fibrózis
A Cisztás fibrózis rövid leírása
(más néven: CF, mucoviscidosis)
A CF a külső elválasztású mirigyek kóros váladéktermelésével járó,
örökletes betegsége, mely az érintett szervek (tüdő, orr- és
melléküregei, hasnyálmirigy, máj, emésztőrendszer, izzadságmirigyek és
nemi szervek) jellegzetes másodlagos károsodásához vezet. Főként súlyos
légúti és emésztőszervi szövődményeket okoz. Bár a betegséget közel 70
éve figyelték meg először, az alapvető biokémiai zavar az intenzív
kutatások ellenére ma sem tisztázott. A betegség elsődleges
megnyilvánulása az, hogy a külső elválasztású mirigyekben termelődő nyák
a normálisnál sűrűbb. Oki kezelése egyelőre nincs, a korszerű tüneti
kezelésnek köszönhetően a betegek életkilátásai javultak, körülbelül
egyharmaduk éri meg a 18 éves vagy annál idősebb kort.
A Cisztás fibrózis előfordulása
A CF a leggyakoribb monogénesen öröklődő betegség Európában.
Születéskori gyakorisága 1/2500 összes élve születés. A hibás gént 25
egészséges ember közül egynél lehet kimutatni.
Leggyakrabban fehérbőrűeknél alakul ki, a feketék között lényegesen ritkábban, az ázsiai rassznál gyakorlatilag ismeretlen. Előfordulási gyakorisága a két nemben megközelítőleg egyforma.
Leggyakrabban fehérbőrűeknél alakul ki, a feketék között lényegesen ritkábban, az ázsiai rassznál gyakorlatilag ismeretlen. Előfordulási gyakorisága a két nemben megközelítőleg egyforma.
A Cisztás fibrózis okai
1989-ben sikerült azonosítani a 7. kromoszómán elhelyezkedő CFTR
(cystic fibrosis transmembrane regulator) gént, melynek hibája a
megbetegedést okozza. A gén a sejtmembránon keresztül történő
kloridion-transzportért felelős. Ha ez nem működik megfelelően, akkor a
külső elválasztású mirigyek által termelt nyákos váladék kórosan sűrű
lesz, és eltömi a mirigyek kivezető nyílását. Következménye a mirigyek
cisztás megnagyobbodása és pusztulása, majd hegesedése ("fibrózisa").
A CF autószomális recesszív módon öröklődik. Ez azt jelenti, hogy ha mindkét szülő hordozza a hibás gént, gyermekeikben az ismétlődés kockázata 25%. Ha csak az egyik szülő génhordozó, a rendellenesség nem jelenik meg.
A CF autószomális recesszív módon öröklődik. Ez azt jelenti, hogy ha mindkét szülő hordozza a hibás gént, gyermekeikben az ismétlődés kockázata 25%. Ha csak az egyik szülő génhordozó, a rendellenesség nem jelenik meg.
A Cisztás fibrózis diagnózisa
Az izzadságmirigyek érintettsége folytán az izzadság sótartalmának
mérése egyszerű, célravezető és teljesen fájdalmatlan diagnosztikai
eljárás. A bőrre juttatott pilokarpin hatóanyaggal izzadást váltanak ki,
majd a termelődő izzadtság sótartalmát mérik. A normálisnál magasabb
koncentráció valószínűsíti a betegséget, akárcsak a széklet
zsírtartalmának emelkedett volta. A biztos diagnózishoz ezek után
kromoszómavizsgálatot végeznek. Ha mindkét hetedik kromoszómán
megtalálják a hibás gént, kétségkívül cisztikus fibrózis okozza a
panaszokat.
További vizsgálatokkal a gyomor-bélrendszer érintettségét és károsodását mérik föl, ehhez a gyomor-béltraktus röntgenvizsgálata, az egyes emésztőenzimek (pl. tripszin és kimotripszin) székletben mérhető mennyisége ad felvilágosítást. A légutak érintettségét mellkasi röntgen- vagy CT-vizsgálattal, a tüdőkapacitás csökkenését légzésfunkciós vizsgálattal nézik meg.
További vizsgálatokkal a gyomor-bélrendszer érintettségét és károsodását mérik föl, ehhez a gyomor-béltraktus röntgenvizsgálata, az egyes emésztőenzimek (pl. tripszin és kimotripszin) székletben mérhető mennyisége ad felvilágosítást. A légutak érintettségét mellkasi röntgen- vagy CT-vizsgálattal, a tüdőkapacitás csökkenését légzésfunkciós vizsgálattal nézik meg.
A Cisztás fibrózis tünetei, kórlefolyása
A szervezetünkben számos külső elválasztású mirigy működik. A
betegség leginkább az izzadságmirigyek, az emésztőrendszeri mirigyek és a
légutakban megtalálható mirigyek működésében nyilvánul meg. A tüneteket
e mirigyek, illetve a beteg életkora szerint célszerű sorra venni.
Emésztőrendszeri tünetek:
A mukoviszcidózisos gyermekeknél az első tünet, hogy a születésüket követő 24-48 órában elmarad a mekónium (magzatszurok) ürítése. A túlságosan besűrűsödött széklet orvosi beavatkozás híján bélelzáródást okozhat, ami előbb-utóbb a bélfal kilyukadásához (perforációhoz) vagy bélcsavarodáshoz vezethet.
A mukoviszcidózisos csecsemőknek csak körülbelül 10 százalékában alakul ki újszülöttkori bélelzáródás, de az emésztőnedvek kóros besűrűsödése miatt további emésztési zavarok jelentkeznek, rendszerint 6-8 hetes korban. A tápcsatorna legtöbb emésztőenzimét termelő hasnyálmirigy kórosan sűrű váladékát nem tudja a belekbe üríteni. A pangó nedvek tönkreteszik a mirigy szöveteit, rostok szaporodnak fel, ciszták (apró üregek) alakulnak ki benne, és károsodása miatt a bélrendszerbe jutó táplálék sem tud megemésztődni. Emiatt a csecsemők nem híznak tovább, olykor fogyni is kezdenek, annak ellenére, hogy sokat és jó étvággyal esznek. A nagymennyiségű megemésztetlen táplálék miatt a mukoviszcidózisos gyerek gyakran és nagy mennyiségű székletet ürít, mely igen kellemetlen szagú, s a fel nem szívódott zsír miatt jellegzetesen fényes. A hasnyálmirigy-elégtelenség kombinált fehérje-, zsír- és szénhidrát-felszívódási zavart okoz. A betegek sápadtak és vérszegények, mert a vérképzéshez szükséges vas és egyéb nyomelem nem szívódik fel. Ugyanez az oka a könnyen kialakuló vitaminhiánynak. A zsírfelszívódás zavara főként a zsírban oldódó vitaminok (A, D, E, K) hiányát okozza, amelyek különböző avitaminózisokhoz (vitamin-hiányból eredő hiánybetegségekhez, farkas-vakság, angol-kór, vérszegénység) vezethetnek.
A táplálékhiány következtében a beteg gyerekek lassabban fejlődnek egészséges társaiknál. Felnőttkorban is az alultápláltság (malabsorbtio) tüneteit mutatják.
A helytelenül kezelt gyermekeknél nem ritka a végbél előesése (prolapszus), azaz egy szakaszának nyálkahártyája kitüremkedik a végbélnyílásból.
Szövődményként hasnyálmirigy-gyulladás, különböző bélrendszeri gyulladások jelentkezhetnek.
Légúti tünetek:
A mukoviszcidózisos csecsemők tüdeje születéskor még normális, a tüdő és légutak nyálkahártyájának mirigyei azonban folyamatosan kórosan sűrű, nyákos váladékot termelnek, amely eltömi a léghólyagocskákat is, a tüdő légzőfelülete jelentősen csökken. A sűrű váladék nem tud természetes módon távozni, ezért a beteg kisgyermekek hosszas, kínzó köhögés kíséretében próbálnak tőle megszabadulni. Kezdetben a köhögés száraz, erős, szaggatott, később "felszakadozó", mintha oldódna. A sűrű váladék kedvez a különböző légúti fertőzések kórokozói megtelepedésének. Leggyakrabban a Staphylococcus aureus baktérium és a Pseudomonas fajok okoznak fertőzéseket. A legveszélyesebb a Pseudomonas aeruginosa, mely halálhoz vezető fertőzést okozhat. A köpet zöldes, gennyes lesz.
A nagyobb gyerekek reggelenként szinte mindig köhögéssel kezdik a napot, mely napközben enyhül, de fizikai megterhelés hatására ismét fokozódik.
A fertőzések és gyulladások nyomán gyakran alakul ki hörghurut, tüdőgyulladás, arc- és orrmelléküreg-gyulladás, orrpolip, szövődményként légmell (pneumothorax).
A hörgőcskék cisztás-fibrózus elváltozása következtében a tüdőszövet deformálódik, veszít rugalmasságából, s ennek következtében a légcsere csökken. A szervezet oxigénellátása elégtelen, ez egyrészt visszamaradott testi fejlődést, gyenge fizikális teljesítőképességet okoz, másrészt nagy terheket ró a szívre és vérkeringésre.
Izzadságmirigyek:
Gyermekeknél a bőr feltűnően sós ízű, mivel az izzadságmirigyek túl sok sót (nátrium-kloridot) választanak ki. Izzadáskor emiatt fokozottan ügyelni kell a só pótlására.
Epe:
A kiválasztott epe sűrű volta miatt a bélbe ürített epe mennyisége is elégtelen lehet, a zsírfelszívódás csökken, ezt jelzi a széklet világos barnás, fehéres elszíneződése. Az epeutak és a máj begyulladhatnak.
Nemi szervek, ivarmirigyek:
Az ondó sűrű volta és az ondóvezetékek, valamint mellékherék működési rendellenessége miatt a férfi betegek 90-98%-a nemzőképtelen, kevés életképes hímivarsejtjük van. A legújabb urológiai kezeléseknek köszönhetően azonban ez kezelhető. A nőknél a teherbeesés a sűrű méhnyakváladék miatt nehezített, de nem lehetetlen, viszonylag sok mukoviszcidózisos nő hoz világra egészséges gyermeket.
A hasnyálmirigy inzulintermelése ugyan belső elválasztású részeinek feladata, idővel azonban a szervkárosodás - hegesedés - az inzulintermelés is kárt szenved, inzulinfüggő cukorbetegség is kialakulhat, amelyet igyekeznek idejében kezelésbe venni.
A folytonos táplálékhiány és a légzés nehezítettsége a beteg állapotának fokozatos romlását idézi elő. A halált végül a szervezet legyengülésére visszavezethető fertőzéses betegség okozza.
Emésztőrendszeri tünetek:
A mukoviszcidózisos gyermekeknél az első tünet, hogy a születésüket követő 24-48 órában elmarad a mekónium (magzatszurok) ürítése. A túlságosan besűrűsödött széklet orvosi beavatkozás híján bélelzáródást okozhat, ami előbb-utóbb a bélfal kilyukadásához (perforációhoz) vagy bélcsavarodáshoz vezethet.
A mukoviszcidózisos csecsemőknek csak körülbelül 10 százalékában alakul ki újszülöttkori bélelzáródás, de az emésztőnedvek kóros besűrűsödése miatt további emésztési zavarok jelentkeznek, rendszerint 6-8 hetes korban. A tápcsatorna legtöbb emésztőenzimét termelő hasnyálmirigy kórosan sűrű váladékát nem tudja a belekbe üríteni. A pangó nedvek tönkreteszik a mirigy szöveteit, rostok szaporodnak fel, ciszták (apró üregek) alakulnak ki benne, és károsodása miatt a bélrendszerbe jutó táplálék sem tud megemésztődni. Emiatt a csecsemők nem híznak tovább, olykor fogyni is kezdenek, annak ellenére, hogy sokat és jó étvággyal esznek. A nagymennyiségű megemésztetlen táplálék miatt a mukoviszcidózisos gyerek gyakran és nagy mennyiségű székletet ürít, mely igen kellemetlen szagú, s a fel nem szívódott zsír miatt jellegzetesen fényes. A hasnyálmirigy-elégtelenség kombinált fehérje-, zsír- és szénhidrát-felszívódási zavart okoz. A betegek sápadtak és vérszegények, mert a vérképzéshez szükséges vas és egyéb nyomelem nem szívódik fel. Ugyanez az oka a könnyen kialakuló vitaminhiánynak. A zsírfelszívódás zavara főként a zsírban oldódó vitaminok (A, D, E, K) hiányát okozza, amelyek különböző avitaminózisokhoz (vitamin-hiányból eredő hiánybetegségekhez, farkas-vakság, angol-kór, vérszegénység) vezethetnek.
A táplálékhiány következtében a beteg gyerekek lassabban fejlődnek egészséges társaiknál. Felnőttkorban is az alultápláltság (malabsorbtio) tüneteit mutatják.
A helytelenül kezelt gyermekeknél nem ritka a végbél előesése (prolapszus), azaz egy szakaszának nyálkahártyája kitüremkedik a végbélnyílásból.
Szövődményként hasnyálmirigy-gyulladás, különböző bélrendszeri gyulladások jelentkezhetnek.
Légúti tünetek:
A mukoviszcidózisos csecsemők tüdeje születéskor még normális, a tüdő és légutak nyálkahártyájának mirigyei azonban folyamatosan kórosan sűrű, nyákos váladékot termelnek, amely eltömi a léghólyagocskákat is, a tüdő légzőfelülete jelentősen csökken. A sűrű váladék nem tud természetes módon távozni, ezért a beteg kisgyermekek hosszas, kínzó köhögés kíséretében próbálnak tőle megszabadulni. Kezdetben a köhögés száraz, erős, szaggatott, később "felszakadozó", mintha oldódna. A sűrű váladék kedvez a különböző légúti fertőzések kórokozói megtelepedésének. Leggyakrabban a Staphylococcus aureus baktérium és a Pseudomonas fajok okoznak fertőzéseket. A legveszélyesebb a Pseudomonas aeruginosa, mely halálhoz vezető fertőzést okozhat. A köpet zöldes, gennyes lesz.
A nagyobb gyerekek reggelenként szinte mindig köhögéssel kezdik a napot, mely napközben enyhül, de fizikai megterhelés hatására ismét fokozódik.
A fertőzések és gyulladások nyomán gyakran alakul ki hörghurut, tüdőgyulladás, arc- és orrmelléküreg-gyulladás, orrpolip, szövődményként légmell (pneumothorax).
A hörgőcskék cisztás-fibrózus elváltozása következtében a tüdőszövet deformálódik, veszít rugalmasságából, s ennek következtében a légcsere csökken. A szervezet oxigénellátása elégtelen, ez egyrészt visszamaradott testi fejlődést, gyenge fizikális teljesítőképességet okoz, másrészt nagy terheket ró a szívre és vérkeringésre.
Izzadságmirigyek:
Gyermekeknél a bőr feltűnően sós ízű, mivel az izzadságmirigyek túl sok sót (nátrium-kloridot) választanak ki. Izzadáskor emiatt fokozottan ügyelni kell a só pótlására.
Epe:
A kiválasztott epe sűrű volta miatt a bélbe ürített epe mennyisége is elégtelen lehet, a zsírfelszívódás csökken, ezt jelzi a széklet világos barnás, fehéres elszíneződése. Az epeutak és a máj begyulladhatnak.
Nemi szervek, ivarmirigyek:
Az ondó sűrű volta és az ondóvezetékek, valamint mellékherék működési rendellenessége miatt a férfi betegek 90-98%-a nemzőképtelen, kevés életképes hímivarsejtjük van. A legújabb urológiai kezeléseknek köszönhetően azonban ez kezelhető. A nőknél a teherbeesés a sűrű méhnyakváladék miatt nehezített, de nem lehetetlen, viszonylag sok mukoviszcidózisos nő hoz világra egészséges gyermeket.
A hasnyálmirigy inzulintermelése ugyan belső elválasztású részeinek feladata, idővel azonban a szervkárosodás - hegesedés - az inzulintermelés is kárt szenved, inzulinfüggő cukorbetegség is kialakulhat, amelyet igyekeznek idejében kezelésbe venni.
A folytonos táplálékhiány és a légzés nehezítettsége a beteg állapotának fokozatos romlását idézi elő. A halált végül a szervezet legyengülésére visszavezethető fertőzéses betegség okozza.
A Cisztás fibrózis kezelése
A korai diagnózis és pontos gondozási terv esetén az életminőség és
az életkilátások jelentősen javíthatók. Ez is a kezelés célja.
A fertőzéses eredetű tüdőszövődmények időben történő felismerés és megfelelő antibiotikumok adása révén gátolhatók.
Nagy önfegyelmet igényel a betegtől a szakembertől megtanulható és naponta végzendő speciális gyógytorna, melynek célja hogy megfelelő légző- és légzésstimuláló gyakorlatokkal a tüdőkapacitást karban tartsa és elősegítse a hörgők öntisztulását, továbbá biztosítsa a beteg megfelelő fizikális aktivitást, mozgékonyságát.
Hörgőgörcs esetén a tüdő-asztmában is használatos hörgőtágító, továbbá naponta belégzendő gyulladásgátló és a sűrű nyákot hígító inhalációs gyógyszereket alkalmaznak.
Az emésztőenzimek szájon át bevehető enzimtabletták és kapszulák segítségével pótolhatók.
A kezelés részét képezi a megfelelően átgondolt, tápanyagban és kalóriában gazdag táplálék, amely csökkent felszívódás mellett is biztosítja a szervezet tápanyagellátását. Kiegészítő kezelésként fontos lehet a vitaminpótlás és a megfelelő fájdalomcsillapítás is.
A betegség egyes szakaszaiban a szervezet jobb oxigénellátása érdekében vagy bizonyos körülmények között (például repülőn) szükség lehet oxigéndús levegő belélegeztetésére.
Számos országban már a tüdőátültetés feltételei is adottak.
A génpótlás lehetősége jelenleg klinikai vizsgálati stádiumban van.
A fertőzéses eredetű tüdőszövődmények időben történő felismerés és megfelelő antibiotikumok adása révén gátolhatók.
Nagy önfegyelmet igényel a betegtől a szakembertől megtanulható és naponta végzendő speciális gyógytorna, melynek célja hogy megfelelő légző- és légzésstimuláló gyakorlatokkal a tüdőkapacitást karban tartsa és elősegítse a hörgők öntisztulását, továbbá biztosítsa a beteg megfelelő fizikális aktivitást, mozgékonyságát.
Hörgőgörcs esetén a tüdő-asztmában is használatos hörgőtágító, továbbá naponta belégzendő gyulladásgátló és a sűrű nyákot hígító inhalációs gyógyszereket alkalmaznak.
Az emésztőenzimek szájon át bevehető enzimtabletták és kapszulák segítségével pótolhatók.
A kezelés részét képezi a megfelelően átgondolt, tápanyagban és kalóriában gazdag táplálék, amely csökkent felszívódás mellett is biztosítja a szervezet tápanyagellátását. Kiegészítő kezelésként fontos lehet a vitaminpótlás és a megfelelő fájdalomcsillapítás is.
A betegség egyes szakaszaiban a szervezet jobb oxigénellátása érdekében vagy bizonyos körülmények között (például repülőn) szükség lehet oxigéndús levegő belélegeztetésére.
Számos országban már a tüdőátültetés feltételei is adottak.
A génpótlás lehetősége jelenleg klinikai vizsgálati stádiumban van.
A Cisztás fibrózis gyógyulási esélyei
A beteg gyermekek többsége már újszülöttkorban meghal, leggyakrabban
mekónium által okozott bélelzáródásban. A csecsemőkort túlélők fele
megéli a 10 éves, másik fele a 20 éves kort. Az eredmények egyre
javulnak, ami annak is köszönhető, hogy a szűrővizsgálattal az enyhe,
tünetszegény formákat is időben kezelik.
A Cisztás fibrózis megelőzése
Ha már előfordult az elsőfokú rokonságban mucoviscidosis, fontos a
genetikai tanácsadás. A betegség ismétlődési kockázata testvérekben 25%.
Ezt a kockázatot nagy valószínűséggel ki lehet védeni
donor-inszeminációval, amikor a mesterséges megtermékenyítéshez idegen
férfidonor spermáját használják. Az eljárás ebben az esetben többek
között azért indokolt, mert csekély az esélye, hogy a donor is hordozója
a génhibának. Ha ez a család számára nem fogadható el, az örökbefogadás
jelenthet megoldást. Ma már egyre fejlettebbek a méhen belüli
diagnosztikus eljárások, mellyel ki lehet mutatni, hogy a magzat beteg,
egészséges génhordozó vagy teljesen egészséges, a hibás géntől mentes.
Beteg gyermek esetében a születéskorlátozás jöhet szóba. A jövő
feltétlenül a méhen belüli diagnosztika, ahol a fogamzás bekövetkezte
után megvizsgálják, hogy a gyermek életképes-e vagy sem. A méhlepényből
vett szövetminta vizsgálata két módszer egyidejű alkalmazásával 95%-os
biztonsággal megbízható eredményt ad.
A beteg nők terhesek lehetnek, ez esetben az ismétlődési kockázat - figyelembe véve az 1/25 hibás génhordozási arányt - 2%. Az anyai kockázat miatt mégis meggondolandó a gyermek vállalása. A férfiak az ondóvezetékek elzáródása miatt sterilek vagy meddők. Lehetőség van az újszülöttkori szűrésre is, mely a széklet emelkedett fehérje- és csökkent emésztőenzim-szintjének kimutatásán alapszik. Mivel az esetek nem feltétlenül járnak hasnyálmirigy-érintettséggel, gyakoriak az álnegatív esetek.
A beteg nők terhesek lehetnek, ez esetben az ismétlődési kockázat - figyelembe véve az 1/25 hibás génhordozási arányt - 2%. Az anyai kockázat miatt mégis meggondolandó a gyermek vállalása. A férfiak az ondóvezetékek elzáródása miatt sterilek vagy meddők. Lehetőség van az újszülöttkori szűrésre is, mely a széklet emelkedett fehérje- és csökkent emésztőenzim-szintjének kimutatásán alapszik. Mivel az esetek nem feltétlenül járnak hasnyálmirigy-érintettséggel, gyakoriak az álnegatív esetek.
A Cisztás fibrózis hasznos tudnivalói
A cisztás fibrózisban szenvedő beteg szülei számos országban hoznak
létre olyan társadalmi szervezeteket, melyek célja a szülők és a betegek
oktatása, és nem utolsó sorban a legkorszerűbb kezelési módok
befogadása melletti lobbizás. Ma is van olyan értékes antibiotikum, mely
még nem kapott tb-támogatást. Gyermekkorban a fluorokinolon típusú
gyógyszerek (pl. ciprofloxacin) nem adhatók, mert csont-ízületi
deformitásokat okozhatnak (legalábbis állatkísérletek tanulságai
szerint). Ez alól kivétel a cisztás fibrózisos beteg, mert a tüdőben
megtelepedő Pseudomonas aeruginosa kiirtása olykor csak ezzel
lehetséges. Ilyenkor ciprofloxacin természetesen adható, mert a kezelés
elmulasztása távolról sem olyan veszélyes, mint a ciprofloxacin adásának
feltételezett kockázata.
HASNYÁLMIRIGY GYULLADÁS GYERMEKKORBEN
Hasnyálmirigy-gyulladás (pancreatitis) gyermekkorban
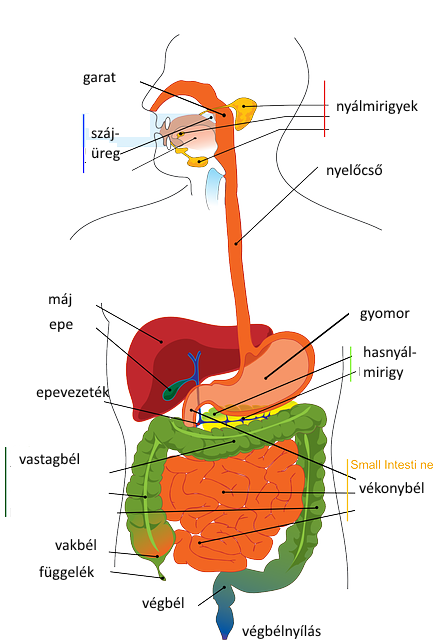
A hasnyálmirigy a hasüregben mélyen, a gyomor és belek mögött található, ezért rejtett és nehezen vizsgálható szervünk.
Benne az ún. külső elválasztású mirigyek emésztőenzimeket, a belső elválasztásúak hormonokat termelnek. Hormontermelésével (pl. inzulin) a szénhidrátanyagcserében, fehérje, szénhidrát és zsírbontó enzimek termelésével az elfogyasztott táplálék emésztésében játszik fontos szerepet. A folyamatosan termelődő és tárolt emésztőenzimek evés kapcsán a kivezető rendszerbe, majd egy speciális, zároizomzattal ellátott nyíláson (papilla Vateri) keresztül a patkóbélbe jutnak. Hasnyálmirigy-gyulladás kialakulása esetén a hasnyálmirigyben termelődő emésztőenzimek már a mirigyen belül aktiválódnak, és károsítják a sejteket, szövetet. Az erre a károsodásra kialakult gyulladásos reakciót nevezzük hasnyálmirigy-gyulladásnak. A gyulladás lehet akut, hirtelen kialakuló vagy lassan kifejlődő, de tartósan fennálló krónikus.Gyermekkorban a hasnyálmirigy gyulladás heveny, akut formáját korábban ritkának gondoltuk, de az újabb epidemiológiai adatok alapján az elmúlt 10-15 évben a gyermekkori előfordulás világszerte növekedést mutat. Két nagyobb vizsgálat szerint, Amerikában és Ausztráliában 100.000 gyermekből évente 3,6, illetve 13,2 betegszik meg. Egy 2011-ben megalakult szervezetnek, a Magyar Hasnyálmirigy Munkacsoportnak köszönhetően megkezdődött a hazai adatgyűjtés felnőttek és későbbiekben gyermekek körében is.
A nemzetközi vizsgálatok arra is rámutattak, hogy a gyermekkorban ritkán gondolunk hasnyálmirigy gyulladásra. A betegség típusos tünete a tartósan fennálló hasi fájdalom, hányás. Az ilyen panasszal orvoshoz forduló gyermekek esetében gondolnunk kell a hasnyálmirigy gyulladásra is.
Mi okozhat akut hasnyálmirigy-gyulladást?
A hasnyálmirigy gyulladáshoz számos ok vezethet, felnőttkorban gyakori alkoholos eredetű kórformák ritkák, epekövesség okozta hasnyálmirigy gyulladás gyakoribb, mely gyakran az elhízással, örökletes hajlammal áll összefüggésben. Leggyakrabban epeúti betegség, trauma, gyógyszer, szisztémás betegség vagy fertőzés áll a hasnyálmirigy-gyulladás hátterében. A több szervrendszert is érintő ún. multiszisztémás megbetegedések (pl. szepszis, hemolitikus uraemiás szindróma, szisztémás lupus erythematosus) is okozhatnak pancreatitist, ritkábban, de társulhat gyulladásos bélbetegséghez, coeliakiahoz, hátterében a cisztás fibrózist is keresni kell. Számos gyógyszer, mint pl. valproat, mercaptopurin, azathioprin, szteroid, mesalazin és tetracyclinek is okozhatnak akut hasnyálmirigy-gyulladást. A fertőzéses eredetű, metabolikus okokhoz (emelkedett kálcium és triglicerid szintek), a pancreato-biliaris rendszer fejlődési rendellenességeihez (pancreas divisum, anulare) társuló kórformák és az autoimmun pancreatitis ritkák.Azonban az etiológia keresésénél gyakran nem találunk kiváltó okot, így a betegség ismeretlen eredetű marad. Ezen esetekben jelentős szerepet tulajdonítanak a genetikai háttérnek. Fontosnak bizonyul minden olyan esetben, mikor a hasnyálmirigy-gyulladás ismételten lép fel és nem lehet kiváltó okot azonosítani, a genetikai vizsgálatok elvégzése.
Kórházunk gasztroenterológiai részlege csatlakozott a korábban említett munkacsoport pancreas regiszteréhez és lehetőségünk van a hasnyálmirigy betegségben szenvedő gyermekek teljeskörű kivizsgálására, beleértve a genetikai vizsgálatok elvégzését.
 Mikor gondoljunk hasnyálmirigy-gyulladásra?
Mikor gondoljunk hasnyálmirigy-gyulladásra?
A legjellegzetesebb tünet a hasfájás, mely hirtelen lép fel,
leggyakrabban a gyomortájékon vagy jobb oldalon a bordaív alatt
jelentkezik, kiterjedhet az egész hasra, hátba is sugározhat. A fájdalom
evés után felerősödhet. Jellegzetes tünet még a hányás, mely főleg a
fiatalabb, kisded vagy óvodáskorú gyermekekre jellemző. Kísérheti láz,
sárgaság, nyugtalanság. A hasnyálmirigy-enzimek vérszintje is jellemzően
megemelkedik. A diagnózis felállításában segítségünkre vannak a
képalkotó eljárások, hasi UH vagy szövődményektől és súlyosságtól
függően hasi CT vizsgálat.Minden olyan esetben, mikor tartósan fennálló vagy ismétlődően jelentkező hasi fájdalmat észlelünk javasolt vérből a pancreas enzimek, amiláz vagy lipáz meghatározás elvégzése.
Gyermekkori esetek döntő többsége enyhe lefolyású, súlyos kórformákkal ritkán találkozunk. A súlyos formák a keringési rendszer összeomlásához, sokkhoz is vezethetnek, ami életveszélyes állapotot jelent. Akut pancratitis esetén a gyermekek kórházban történő vizsgálata és ellátása szükséges.
A krónikus hasnyálmirigy-gyulladásról
Az akut pancreatitis enyhe lefolyású, azonban visszatérő epizódokra is számíthatunk, melyek előbb vagy utóbb krónikus pancreatitishez vezethetnek. A hasnyálmirigy-gyulladás következtében idővel a hasnyálmirigy egészséges szövetei gyulladásba jönnek, ciszták keletkezhetnek és a mirigy kivezető rendszerének meszesedése, kőképződés alakulhat ki.
A krónikus hasnyálmirigy-gyulladás okai gyermekkorban lehetnek az epeutakat és hasnyálmirigyet érintő anatómiai eltérések, ritkán anyagcserezavarok, cisztás fibrózis, de a gyermekek közel felében a kiváltó ok, részletes kivizsgálás ellenére ismeretlen marad.
Az utóbbi idők kutatásai derítettek fényt arra, hogy különböző, az emésztő enzimek termelődésében, aktivációjában és gátlásában szerepet játszó gének károsodása betegség kialakulására hajlamosíthat. A betegség egy ritka formája a családi krónikus recidiváló hasnyálmirigy gyulladás (herediter pancreatitis). A genetikai hajlam mellett a másik leggyakoribb ok, a mirigy krónikus gyulladását illetően, az úgynevezett pancreas vagy epe vezetéket érintő anatómiai variáció, gyulladás vagy kövesség következtében kialakuló obstrukció. Amennyiben a mirigy kivezető csöve hibásan fejlődik ki, nem tudnak megfelelően ürülni az enzimek, így visszatérő gyulladás alakulhat ki.
Tünetek
Krónikus hasnyálmirigy-gyulladás járhat enyhe vagy heves tünetekkel, ami megnehezíti a betegség felismerését. A hasi fájdalom és felszívódási zavarra utaló tünetek, mint például a zsírszékelés, hasmenés és fogyás a jellemző tünetek. A hasi fájdalom típusosan evés kapcsán jelentkezik, és gyakran gátolja gyermekeket az evésben, ami tovább rontja a gyermek tápláltsági állapotát. A gyulladás előrehaladtával a gyermek hasnyálmirigye már nem tud elegendő emésztőenzimet termelni és az enzimek hiánya miatt a belekből nem szívódik fel elegendő tápanyag.A kivizsgálás során szükség lehet vérvételre, hasi ultrahang vizsgálatra, a pontos anatómiai viszonyok és elváltozások megítélésére MRCP-re (MR cholangio-pancreatographia), mely 6 évesnél fiatalabb életkorban általában altatást is igényel. Ritkán, terápiás és egyben diagnosztikus céllal endoszkópos retrográd cholangio pancreatographia (ERCP) elvégzése is szükséges lehet.
A kezelés alapját az enzimpótlás, diétás és életviteli tanácsok alkotják. Akut fellángolásokat követően általában kímélő étrendet kell tartani, előbb a szénhidrátok, később a fehérjék fokozatos bevitelével. Az étrendet krónikus hasnyálmirigy gyulladás esetén a felszívódási zavar, az enzimhiány súlyosságától függően alakítjuk, döntően fűszer- és zsírszegény, durva rostoktól mentes. Számítani kell az ismételt, fájdalommal és heveny gyulladással járó fellángolásokkal. Az idő folyamán kialakulhatnak a krónikus gyulladás szövődményei: pszeudociszta képződés, nekrózis, pancreasvezeték kövesség. Mindegyik esetben kórházi kivizsgálás és esetenként kórházi kezelés szükséges. #1 Dr.BauerBela
Feliratkozás:
Bejegyzések (Atom)










